Pigmentación de las encías. Tratamiento, errores y complicaciones.
Traducción automática
El artículo original está escrito en idioma RU (enlace para leerlo) .
En los últimos años se ha producido un cambio en la odontología en la que la estética se ha convertido en una prioridad mayor que en el pasado. Las expectativas cosméticas de los pacientes aumentan constantemente, por lo que la pigmentación gingival, especialmente en las zonas que son visibles al sonreír y hablar, se ha convertido en un componente importante de la estética y de una sonrisa atractiva.
Protocolos detallados para el tratamiento quirúrgico de las enfermedades periodontales de la mano de expertos mundiales en el curso online Periodoncia Quirúrgica .
Aunque la pigmentación de las encías ocurre en todas las razas, se observa más comúnmente en poblaciones de piel oscura. Las encías son los más pigmentados de todos los tejidos bucales. La pigmentación fisiológica de melanina es relativamente común en personas de piel oscura y, en general, el grado de pigmentación de melanina gingival se correlaciona bien con el grado de pigmentación de melanina de la piel. La etiología más común de los pigmentos que alteran el color normal de las encías es el depósito de melanina por parte de los melanocitos, que a su vez depende de la actividad de la enzima tirosinasa.
La despigmentación gingival es un procedimiento de cirugía plástica periodontal para eliminar las encías pigmentadas. El procedimiento de despigmentación de las encías se puede realizar mediante láser; sin embargo, como se describe en este reporte de caso, las quemaduras por láser pueden estar asociadas con este procedimiento y, si esto ocurre, deben tratarse posteriormente.
Caso clínico
En este caso clínico, el paciente presentaba una extensa ulceración elíptica en el lado derecho del maxilar superior en la zona de los premolares. El hueso alveolar subyacente quedó expuesto y los márgenes gingivales circundantes se inflamaron. Tras el desbridamiento de la zona y la retirada del tejido óseo secuestrado, se procedió a la colocación de injerto óseo y de tejido conectivo subepitelial mediante técnicas microquirúrgicas para corregir el defecto. Este informe de caso tiene como objetivo crear conciencia sobre las posibles complicaciones de la cirugía de despigmentación gingival y presentar un posible enfoque para tratar dichas complicaciones.
Debido a la pandemia de pigmentación oral por melanina y a las altas exigencias cosméticas actuales, el tema de la pigmentación de las encías ha adquirido gran importancia. La despigmentación de las encías es un procedimiento de cirugía plástica periodontal en el que se eliminan las encías pigmentadas. Hasta la fecha, se han utilizado varias técnicas diferentes para la despigmentación gingival, incluidas técnicas mecánicas, quirúrgicas, electroquirúrgicas y de criocirugía; cauterización mediante agentes químicos; injertos de encías y láseres. La cirugía con bisturí para la despigmentación ha sido probada y sigue siendo el estándar de oro.
Láser para eliminar la pigmentación de las encías.
Los láseres que se utilizan habitualmente para la despigmentación de las encías son el dióxido de carbono (CO2) (10.600 nm) y el granate de itrio y aluminio dopado con neodimio (Nd:YAG) (1.064 nm), aunque el granate de itrio y aluminio dopado con erbio (Er:YAG) (2.940 nm ) últimamente ha atraído cada vez más atención. La terapia con láser elimina el pigmento de melanina mediante ablación (de la palabra ablación) del tejido epitelial. Esto requiere que los melanocitos estén dentro del rango de penetración del láser y contengan melanina para absorber y convertir la energía luminosa en calor mediante fototermólisis. La intensidad y el intervalo de tiempo de las repeticiones dependen de los métodos de tratamiento utilizados. Existen numerosas opciones de tratamiento para la despigmentación, pero el láser se perfila como el método más eficaz, aceptable y fiable. El uso de láser se asocia con menos dolor en comparación con otros métodos de tratamiento.
En el presente caso clínico se produjo una quemadura con láser como consecuencia de un uso inadecuado durante el procedimiento de despigmentación. Una revisión de los incidentes relacionados con el láser informados en la literatura mostró que la mayoría de ellos involucraron lesiones oculares o cutáneas. Pocos artículos en la literatura han informado sobre quemaduras con láser en las membranas mucosas y ninguno ha informado sobre quemaduras con láser asociadas con procedimientos de despigmentación gingival. Según el autor, este es el primer caso clínico de quemadura de encía con láser como consecuencia de la despigmentación con láser y su eliminación.
Caso clínico
A una paciente de 28 años se le ofreció corrección cosmética de encías ulceradas con hueso expuesto en el maxilar superior derecho en la zona de los premolares como resultado de una despigmentación de encías con láser, que se realizó hace 2 meses en una clínica privada. El paciente informó que el procedimiento dejó una zona desnuda que no sanaba y que no hubo mejoría en las siguientes semanas. Como resultado, decidió buscar una opinión sobre el asunto en el Departamento de Clínica de Periodoncia de la Facultad de Odontología de la Universidad Rey Abdulaziz, Jeddah, Arabia Saudita.
Cirugía plástica para reparar quemaduras de encías
En el examen, se observó una gran ulceración elíptica que se extendía desde el borde mesial del diente No. 3 hasta el borde mesial del diente No. 5 (Figura 1). El hueso alveolar subyacente quedó expuesto y los márgenes gingivales circundantes se inflamaron. Se realizó cirugía plástica periodontal correctiva, que incluyó la eliminación del secuestro óseo, el aumento de la capa ósea subyacente y la reconstrucción del tejido blando suprayacente. Además, debido al fino espesor de la herida y la dificultad de reparación posterior, se utilizaron técnicas de microcirugía periodontal.
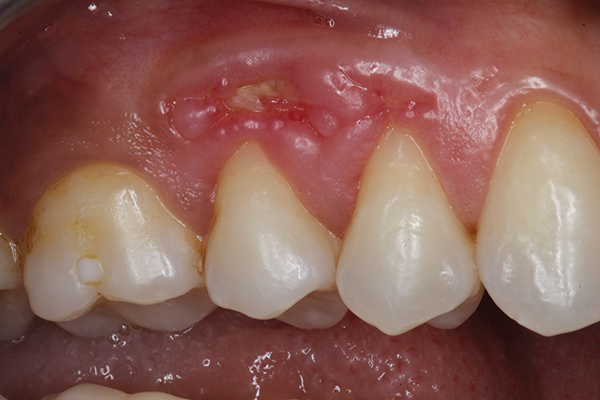
Figura 1: Fotografía intraoral preliminar de la región premolar superior a la derecha, que muestra hueso alveolar expuesto con márgenes gingivales inflamados en la herida.
Después de la anestesia local, se realizó una incisión medial al surco gingival, que se limitó a la superficie bucal del diente n.° 4 utilizando una cuchilla microquirúrgica (SM Blade, Hartzell, denmat.com) (Figura 2). Los bordes de la herida se desbridaron cuidadosamente utilizando la misma cuchilla para crear una herida fresca. Se utilizó un elevador perióstico microquirúrgico (Micro Elevator, Hartzell) para elevar suavemente los márgenes gingivales coronales y crear una bolsa mediante disección roma (Figura 3 y Figura 4). Se eliminó el secuestro óseo y se recontorneó el hueso alveolar subyacente utilizando un bisturí piezoeléctrico (Piezotome, Satelec Acteon, dental-bone-surgery.com) (Figura 5).
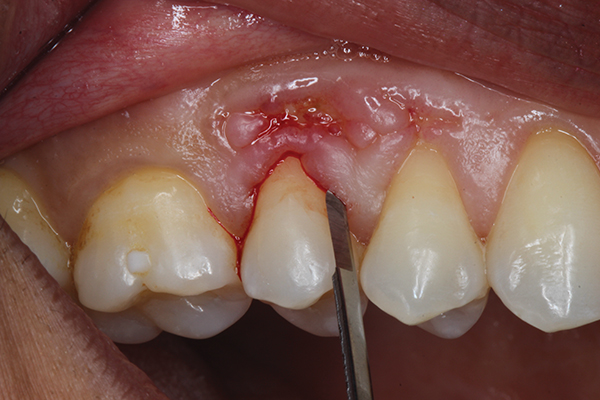
Foto 2. La incisión se realiza mediante un bisturí microquirúrgico.
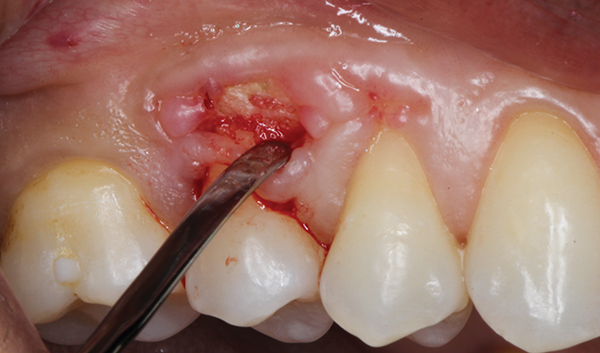
Foto 3. El desplazamiento del borde marginal se realiza mediante un elevador perióstico microquirúrgico.
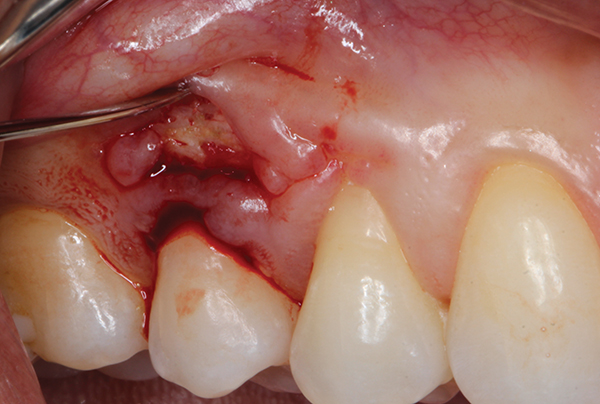
Foto 4
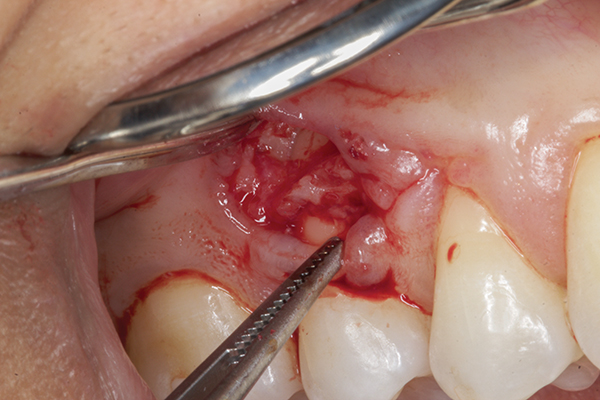
Foto 5. Recontorneado óseo y estimulación del sangrado óseo.
Después de inducir el sangrado, se injertó 0,5 cm3 de hueso liofilizado desmineralizado (Ace Surgical Supply, acesurgical.com) para cubrir el hueso y las raíces expuestos (Figura 6). Se tomó un injerto de tejido conectivo subepitelial del paladar ipsilateral (Figura 7) y se colocó debajo de la bolsa gingival y sobre el injerto óseo. Se aseguró el injerto gingival y se suturó la incisión con catgut cromado utilizando suturas simples interrumpidas (Figura 8). Después de suturar el sitio donante (paladar), el sitio receptor se protegió con un vendaje periodontal (COE-Pak™, GC America, gcamerica.com).
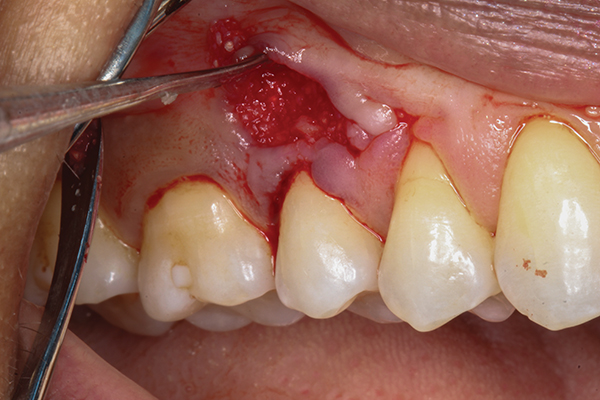
Foto 6: Hueso liofilizado desmineralizado agregado sobre hueso y raíces expuestos.
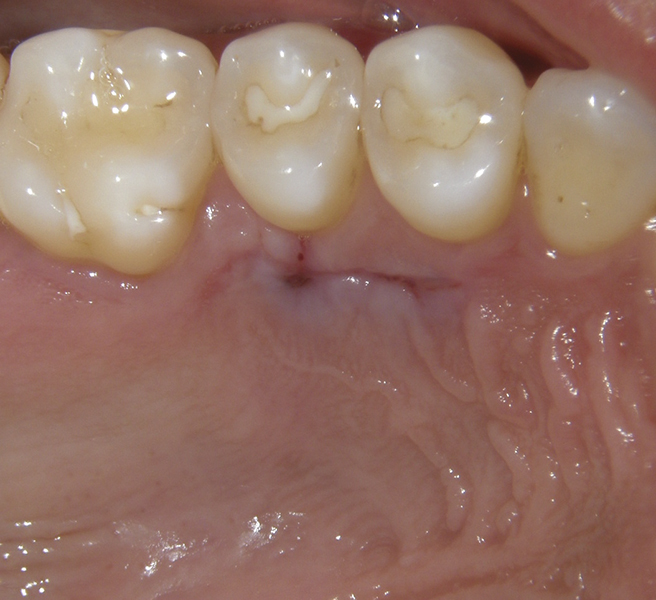 Foto 7. La mucosa del paladar tras la retirada del injerto de tejido conectivo.
Foto 7. La mucosa del paladar tras la retirada del injerto de tejido conectivo.
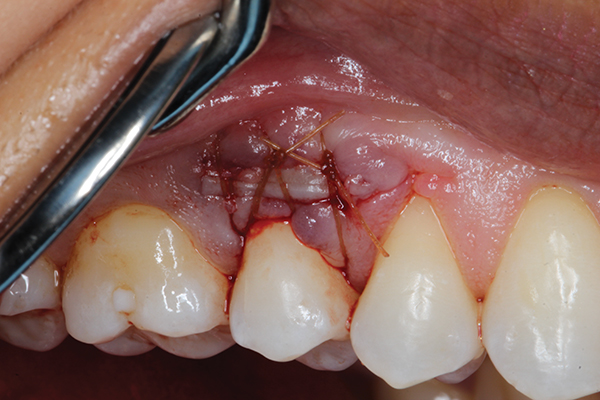
Foto 8. Las costuras finales se colocan sin tensión. El injerto de tejido conectivo subepitelial se suturó a las papilas y el colgajo bucal se suturó sobre el injerto utilizando catgut de cromo.
El paciente fue enviado a casa con recetas de un antibiótico (500 mg de amoxicilina, tres veces al día durante 7 días) para minimizar el riesgo de infección y un fármaco antiinflamatorio no esteroideo (400 mg de ibuprofeno). Se le indicó que se enjuagara con clorhexidina dos veces al día durante 2 semanas. Al paciente se le recetó una vez por semana durante las primeras 2 semanas (foto 9 y foto 10), y luego una vez al mes durante 3 meses. Después de un seguimiento posoperatorio de 3 meses, la recuperación fue adecuada tanto en el sitio receptor como en el donante (Figura 11 y Figura 12), y el paciente quedó satisfecho con el resultado.
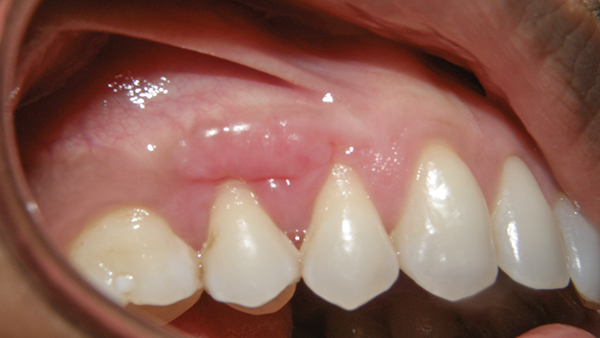 Foto 9. Sitio receptor postoperatorio a las 2 semanas.
Foto 9. Sitio receptor postoperatorio a las 2 semanas.  Foto 10. Zona donante postoperatoria a las 2 semanas.
Foto 10. Zona donante postoperatoria a las 2 semanas.
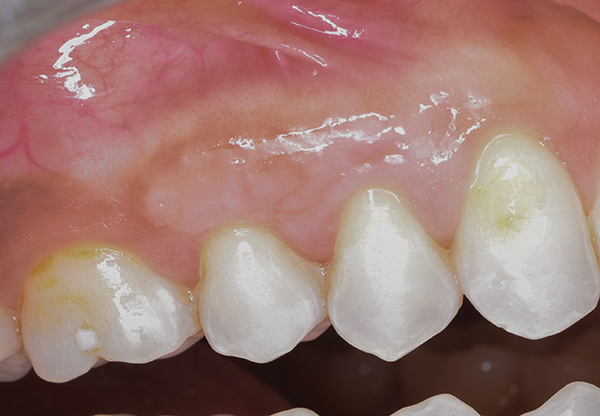
Foto 11. Sitio receptor postoperatorio a los 3 meses.
 Foto 12. Zona donante postoperatoria a los 3 meses.
Foto 12. Zona donante postoperatoria a los 3 meses.
Láser
El láser es un dispositivo sencillo que ha revolucionado la práctica clínica. Sin embargo, la diversidad de tecnologías láser en términos de diferentes longitudes de onda, modos de energía y configuraciones ha llevado al surgimiento de una variedad de protocolos clínicos en odontología general y periodoncia en particular. Dada esta variedad, los médicos sólo deben implementar tratamientos con láser después de obtener un conocimiento profundo de la tecnología y de cómo usarla correctamente para maximizar los beneficios y minimizar el riesgo de lesiones.
Despigmentación láser
El pronóstico de la despigmentación con láser suele ser favorable. A medida que el uso de láseres se vuelve más común y sus aplicaciones se vuelven más diversas, la regulación del uso del láser y el monitoreo de la seguridad son consideraciones importantes. El seguimiento después de dicho tratamiento es importante ya que todos los procedimientos con láser tienen riesgos inherentes, incluidas quemaduras, y el proveedor del tratamiento debe brindar la atención necesaria.
Debido a que no todos los láseres funcionan igual, los médicos deben estar capacitados en cada uno de ellos con los que trabajan. El médico debe considerar el tipo de láser utilizado y sus indicaciones, así como comprender la biofísica del láser, la configuración adecuada para un procedimiento en particular y qué hacer si ocurren complicaciones. En este informe de caso, el paciente fue remitido a la clínica del autor y no estaba seguro del tipo de láser utilizado en el tratamiento anterior del paciente.
Giannelli et al estudiaron la eficacia clínica de dos láseres diferentes para la despigmentación gingival, el láser de diodo y el láser Er:YAG. Informaron que el láser de diodo dio mejores resultados. También concluyeron que el láser Er:YAG debe usarse con precaución ya que a menudo resulta en una ablación incompleta del epitelio gingival con crestas epiteliales más profundas, lo que requiere repetir los procedimientos y, por lo tanto, aumenta el riesgo de daño a la lámina propia. Hace que los vasos sanguíneos se dilaten, lo que provoca un retraso en la cicatrización de las heridas. Estos y otros datos confirman que el láser de diodo tiene el beneficio de un uso seguro y exitoso en casos de hiperpigmentación gingival con un mínimo trauma intra y posoperatorio.
El paciente de este caso sufrió complicaciones provocadas por un uso inadecuado del láser durante la despigmentación de las encías. Presumiblemente, sus heridas no fueron intencionadas y su dentista no hizo nada malo a propósito.
Afortunadamente, la mucosa oral es altamente tratable en comparación con los fibroblastos de la piel. Histológicamente, los fibroblastos de la mucosa oral son fenotípicamente diferentes de los fibroblastos de la piel y están más estrechamente relacionados con los fibroblastos embrionarios. Estas diferencias contribuyen a la rápida curación de la mucosa oral. Otra razón para una curación rápida es que la mucosa oral está constantemente cubierta de saliva, que contiene muchos factores de crecimiento y péptidos y proteínas biológicamente activos. Estas sustancias promueven el crecimiento y la diferenciación de los tejidos, favoreciendo así la cicatrización de heridas. Cabe destacar que si la lesión es profunda (llega hasta el hueso, como en este caso), estará indicado el tratamiento de los bordes necróticos de la herida y luego el trasplante de tejido en esta zona.
Otro elemento importante asociado con la alteración de la cicatrización de heridas es la hipoxia. Las heridas deben tener una presión mínima de oxígeno de 30 mmHg. Arte. para la división celular normal y un mínimo de 15 mm Hg. Arte. para la proliferación de fibroblastos. Una oxigenación adecuada es fundamental para la proliferación celular, la angiogénesis, la síntesis de colágeno y la reepitelización. Por lo tanto, en este caso, fue obligatorio un desbridamiento cuidadoso del hueso necrótico para exponer hueso nuevo sano con neovascularización para obtener una presión de oxígeno mínima y la posterior cicatrización normal de la herida.
Además de la presencia de hueso muerto, otra posible contribución a la cronicidad y el retraso de la curación en este caso fue que la herida estiraba la membrana basal a través del tejido conectivo y creaba necrosis ósea. Dado que los elementos principales de la membrana basal incluyen colágeno tipo IV y moléculas de adhesión (lamininas y fibronectina), que son importantes para la unión del factor de crecimiento de fibroblastos y del factor de crecimiento endotelial vascular, influyen en la angiogénesis y aceleran el proceso de curación.
Para evitar complicaciones, si el médico tiene dudas, puede ser recomendable utilizar una longitud de onda más larga con baja fluencia y alta duración del pulso. Esto se basa en el principio de conservadurismo, según el cual posteriormente se puede aplicar un tratamiento más intensivo. Porque un tratamiento que ya ha comenzado y se ha vuelto excesivamente intensivo no se puede cancelar. Además, si bien todos los técnicos en láser deben tomar todas las precauciones para evitar que se produzcan quemaduras, también deben conocer las técnicas fundamentales mediante las cuales se pueden tratar las quemaduras en caso de que ocurran.
El principal obstáculo en la realización de la operación en este caso clínico fue el tratamiento correcto del hueso necrótico, ya que dentro de una pequeña herida el autor tuvo que alcanzar hueso vivo para asegurar un buen suministro de sangre al injerto suprayacente introducido posteriormente. Clínicamente, el hueso necrótico aparece como un área expuesta, indolora, blanca o amarillenta. Sin embargo, en casos con un área grande, puede presentar síntomas de infección secundaria, lo que lleva a inflamación, formación de pus, olor desagradable y dolor. Los intentos de cubrir el hueso necrótico con colgajos locales o injertos de tejido blando a menudo fracasan, lo que resulta en una exposición ósea posterior y pérdida del tejido blando suprayacente. En este caso, la operación se realizó con instrumentos de aumento y el cirujano intentó eliminar el hueso necrótico hasta que el hueso vital quedó expuesto antes de suturar. Sin embargo, fue extremadamente difícil.
Despigmentación de encías mediante láser.
Pueden surgir posibles complicaciones de la despigmentación de las encías con láser. Los profesionales que utilizan láseres deben tener extrema precaución y comprender cómo prevenir el tipo de lesión que se describe aquí. Sin embargo, el riesgo de quemaduras por láser nunca podrá eliminarse por completo. Todos los profesionales del láser deben estar familiarizados con las técnicas adecuadas para tratar quemaduras en caso de que se produzcan.
Información aún más relevante en el curso online Periodoncia quirúrgica: preparación para la prótesis .
