Capítulo XX. Flujo digital: La provisionalización sobre implantes
INTRODUCCIÓN
Actualmente, la terapia con implantes se considera un tratamiento eficaz para la rehabilitación funcional y estética de los dientes perdidos, como evidencian estudios a largo plazo con diferentes sistemas de implantes.1,2,3 A pesar de estas altas tasas de éxito, los implantes osteointegrados son susceptibles a los cambios en el nivel del hueso crestal y en los tejidos blandos, a través de la remodelación fisiológica o los procesos patológicos, como la periimplantitis.4 Actualmente se cree que la pérdida ósea temprana podría ser un factor de riesgo para el inicio de la periimplantitis.5 Por lo tanto, existe un mayor interés en mantener los niveles óseos periimplantarios, principalmente el hueso bucal por las posibles implicaciones estéticas que pueden dar lugar a recesiones del tejido blando vestibular.6,7
Por otro lado un buen soporte en términos de volumen de tejido blando adherido perimplantar puede ayudar al mantenimiento del implante tanto en términos de estabilidad ósea como de higiene bucal por parte del paciente.
De ahí que la realización de provisionales sobre implantes con el fin de mejorar o de aumentar el tejido blando perimplantario es un herramienta que nunca se debe subestimar. El flujo digital para la creación de un provisional sobre implante estético/funcional tiene que respetar unos factores biológicos que, poco lo diferencia de un protocolo convencional.8 Se podría decir que con la implementación del digital podemos confeccionar elementos protésicos que alcanzan una buena exactitud (Trueness) y precisión (Precision) así como acortar tiempo en clínica y mejorar el flujo de información con el laboratorio. Además son elementos replicables con facilidad, sin tener que volver a tomar medidas al paciente.9,10,11
Los factores claves se encuentran resumidos en 6 puntos: Volumen de tejido blando; Nivel de los tejidos blandos respecto a los dientes adyacentes; Sustrato óseo; Posición del implante en relación con el tejido blando disponible; Conversión del biotipo gingival y Diseño del pilar protésico.12-13
Usted tiene la oportunidad de aprender de protocolos de implantación y prótesis en el curso "Escuela de implantación: todas las etapas. Nivel básico y medio" de Giammarco Perrone.
VOLUMEN DE TEJIDO BLANDO
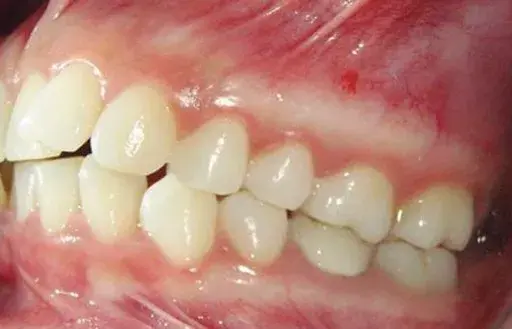
Lindhe evidencio que el 85% de las personas presentan un biotipo grueso y el 15% un biotipo fino. Kan y cols. han sugerido que un tejido es grueso si el grosor es >1 mm, en contraste, un tejido es delgado si el grosor es <1 mm.14
El grosor del tejido tiene una participación directa en la influencia de la recesión. Kan y cols. encontró que 35 implantes después de 90 meses presentaban una recesión promedio de 1 mm. Si se consideraba solo el biotipo grueso, la recesión media era <0.5 mm; con el biotipo delgado, la recesión promedia fue de 1.5 mm. Además, las raíces prominentes provocan un mayor adelgazamiento de los tejidos bucales, con un mayor riesgo de recesión.14,15
En las últimas investigaciones, se ha puesto mucha énfasis en la medición del tejido blando para establecer realmente la cantidad de tejido que presenta el paciente y si este es suficiente para una correcta posición implantar.16
La correcta medición de tejido blando incluye: la anchura horizontal de tejido queratinizado, la cantidad de encía adherida vestibular y la altura del tejido blando crestal (grosor vertical de encia).17 (Fig. 1-1).
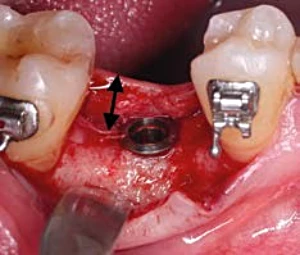 Figura 1-1a. Altura vertical de encia queratinizada.
Figura 1-1a. Altura vertical de encia queratinizada.
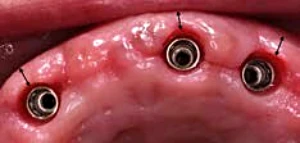 Figura 1-1b. Anchura horizontal vestibular de encia queratinizada.
Figura 1-1b. Anchura horizontal vestibular de encia queratinizada.
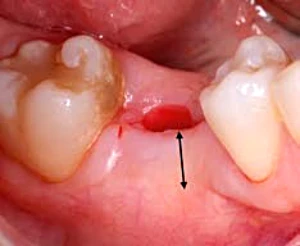 Figura 1-1c. Encia queratinizada adherida vestibular.
Figura 1-1c. Encia queratinizada adherida vestibular.
Siendo el futuro entorno perimplantario compuesto por fibras circulares de colágeno que abrazan la porción protésica del implante individuando un contorno crítico y subcritico (zona conectival y zona de adherencia epitelial).18 (Fig. 1-2).
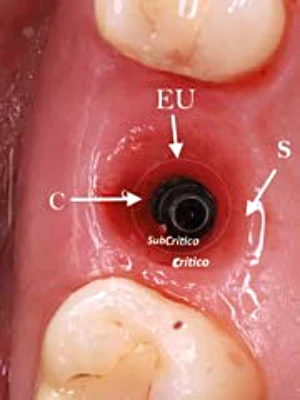 Figura 1-2. Espacio biologico perimplantario condicionado por el provisional, donde evidenciamos el contorno critico y subcritico de la protesis. (C=Tejido conectivo; EU= Epitelio de union; S= Epitelio del surco).
Figura 1-2. Espacio biologico perimplantario condicionado por el provisional, donde evidenciamos el contorno critico y subcritico de la protesis. (C=Tejido conectivo; EU= Epitelio de union; S= Epitelio del surco).
La formación del ancho biológico y la maduración de la función de barrera alrededor de los implantes transmucosos requiere de 6 a 8 semanas de curación.19 Para la correcta fabricación de un provisional sobre implante es importante la presencia de una buena encía queratinizada adherida tanto en anchura como en altura para que el provisional pueda crear un entorno perimplantario de suficiente grosos que permita la estabilidad ósea perimplantaria y así crear un buen perfil de emergencia.20
NIVEL DE LOS TEJIDOS BLANDOS
De suma importancia es la localización del margen gingival en relación con los dientes adyacentes. Nos podemos encontrar en tres situaciones: un margen gingival más apical, a nivel o más coronal del margen del diente adyacente.21 (Fig. 2-1) Siendo más favorable este último por la posible pérdida de tejido blando que puede ocurrir después de la extracción.
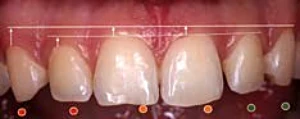 Figura 2-1. Margenes gingivales respectos a los dientes adyacentes y contralaterales. Se evidencia erupcion pasiva respecto a la Linea Amelo Cementaria. (Rojo= contorno muy coronal; Naranja= contorno coronal; Verde= Contorno a nivel de LAC).
Figura 2-1. Margenes gingivales respectos a los dientes adyacentes y contralaterales. Se evidencia erupcion pasiva respecto a la Linea Amelo Cementaria. (Rojo= contorno muy coronal; Naranja= contorno coronal; Verde= Contorno a nivel de LAC).
En el resto de casos hay que actuar de tal forma que se minimicen los riesgos de recesión utilizando por ejemplo injertos de tejido blando/óseos, extrusión ortodóntica etc. antes de la rehabilitación protesica.22 El nivel de la sonrisa también influye en la estética, una sonrisa alta es la más desfavorable en términos estéticos.
SUSTRATO ÓSEO
El margen gingival de nuestra futura prótesis está condicionado no solo por los tejidos blandos peri-implantario sino también por el sustrato óseo presente.
Es importante individuar: Situación, altura, posición de la inserción ósea en su punto más coronal en las piezas (o implantes) adyacentes al defecto. El marco óseo y su relación con el entorno implantar es factor condicionante de la estética rosa.23
Tarnow en el 2000 identifica que se consigue el 100% de formación de papila interproximal solo cuando la distancia entre la cresta/pico óseo y el punto de contacto, se encuentra por debajo de los 5 mm.24 (Fig. 2-2).
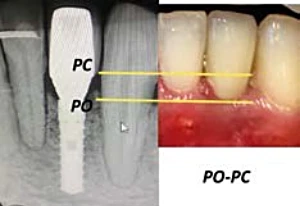 Figura 2-2. Distancia entre el Pico Oseo(PO) y el Punto de Contacto (PC) tiene que ser <5 mm para conseguir el 100% de papila.
Figura 2-2. Distancia entre el Pico Oseo(PO) y el Punto de Contacto (PC) tiene que ser <5 mm para conseguir el 100% de papila.
POSICIÓN DEL IMPLANTE EN RELACIÓN CON EL TEJIDO BLANDO
Según las últimas investigaciones, la correcta posición de un implante debe de tener en cuenta, por un lado, la correcta posición tridimensional en el hueso y por otro la relación con el tejido blando disponible.25 En un alveolo postextracción una correcta posición es de 4-5 mm por debajo del margen gingival (Fig. 2-3) mientras que en cresta edentula es importante medir 4 mm de altura vertical gingival, calculada pués del primer corte para levantare el colgajo vestibular (si el tejido no es suficiente habrá que elegir un implante adecuado para su colocación subcrestal o realizar un aumento de tejido blando, ya que a partir de esta encía queratinizada se irá a formar en el futuro el espacio biológico perimplantario).26 (Fig. 1-1a).
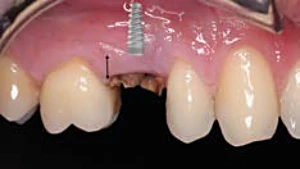 Figura 2-3. Posicion ideal del implante inmediato 4 mm por debajo del margen gingival.
Figura 2-3. Posicion ideal del implante inmediato 4 mm por debajo del margen gingival.
CONVERSIÓN DEL BIOTIPO GINGIVAL
La realización de un injerto de conectivo en la fase quirúrgica o en segunda fase puede convertir un biotipo delgado en un biotipo grueso y aumentar así la estabilidad de los tejidos perimplantarios en el tiempo. Elian et al en 2007 aconsejan un abordaje trimodal para implantes inmediato con provisionalizaciòn inmediata: Injerto de tejido conectivo, injerto oseo y Provisional inmediato.27 (Fig. 2-4).
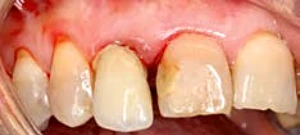
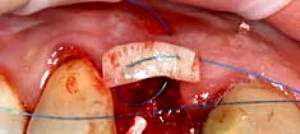
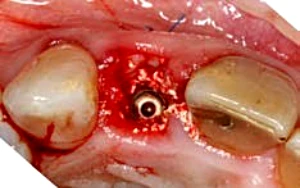
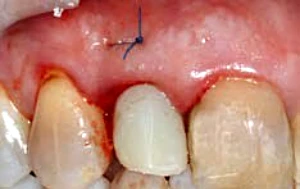
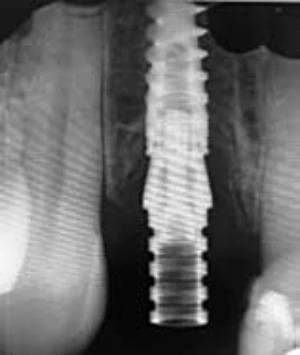 Figura 2-4 a-e. Caso clínico con conversión del biotipo gingival, oseo y colocacion de provisional inmediato en 1.2 (Trimodal approach, Elian et al 2007).
Figura 2-4 a-e. Caso clínico con conversión del biotipo gingival, oseo y colocacion de provisional inmediato en 1.2 (Trimodal approach, Elian et al 2007).
Kan y col. en 2011 evidenciaron que después de un tiempo de seguimiento medio de 4 años (rango, 2 a 8,2 años), el cambio medio global del nivel gingival vestibular (–1,13 mm) fue significativamente mayor que el observado en el seguimiento de 1 año (–0.55 mm), lo que sugiere que la recesión del tejido gingival vestibular es un proceso dinámico y puede continuar más de 12 meses después de la cirugía de implante.28
DISEÑO DEL PILAR PROTÉSICO
El diseño del pilar protésico ha de respetar el entorno gingival tanto en altura como en anchura. Siendo la altura del pilar el punto donde va a empezar nuestro perfil de emergencia. Así que es aconsejable el utilizo de un Ti- base que tenga un altura de 1 mm si el implante es a nivel de la cresta y de 2-3 mm si el implante se encuentra subcrestal para no ser compresivo en el “túnel óseo” creado durante el fresado.29
En contraste con la forma estándar del pilar, el diseño transmucoso del pilar, cuando sea posible, debe ser cóncavo, en lugar de convexo.30 (Fig. 2-5). Los técnicos están acostumbrados a moldear el pilar sin considerar la biología del tejido blando. Por lo general, dan forma al pilar modificándolo por sustracción, pero un pilar convexo provoca una compresión de los tejidos blandos y, por lo tanto, isquemia con la posible recesión asociada.31 La forma de pilar cóncavo puede ayudar a la preservación del hueso crestal creando una especie de unión conectivo-epitelial con el tejido blando perimplantario con la función de barrera en la interfaz hueso-implante y evitando así la filtración bacteriana.32 Se favorece de esta forma la preservación, manteniendo el tejido más estable con el tiempo. El tejido blando parecerá muy saludable con un color rosa claro y, a veces, con una característica similar al punteado de la cáscara de naranja como el que rodea los dientes naturales.33
 Figura 2-5. Pilar protésico implantar cóncavo.
Figura 2-5. Pilar protésico implantar cóncavo.
COMPLICACIONES RELACIONADAS AL PERFIL DE EMERGENCIA
En algunos casos, la incorrecta elección de los componentes protésicos puedes crear serias complicaciones. Para evitar la reabsorción ósea hay que seleccionar con cuidado la altura y la angulación de los pilares.34 Si los implantes se colocan subcrestales y se opta por una prótesis atornillada, los tapones de cicatrizaciones y su futuro pilar protésico habrán de ser suficientemente altos para permitir el inicio de la restauración supraosea y cuanto más rectos posibles para no ser compresivos respecto al túnel creado por el fresado; así que evitamos reabsorciones óseas y consecuente recesión gingival.35 Si se opta por una prótesis cementada el pilar sigue las mismas reglas pero además la línea margen de la cementación debería no superar el 1 mm subgingival (en sectores con alta demanda estética) para poder eliminar los restos de cemento (cuando posible optar por protesis cemento/atornilladas que permitan el pulido extraoral). En zonas posteriores donde no hay alta demanda estética la cementación debería de ser supragingival.36
Otra complicación importante es la elección del material, el incorrecto estudio del margen gingival o la incorrecta fabricación de la prótesis puede llevar a la exposición del margen de la prótesis implantar. Siguiendo las indicaciones anteriores se pueden evitar estos errores.37 (Fig. 2-6).
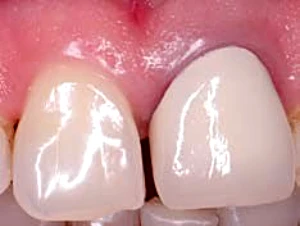 Figura 2-6a. Complicacion estetica debido a la exposicion del pilar metalico.
Figura 2-6a. Complicacion estetica debido a la exposicion del pilar metalico.
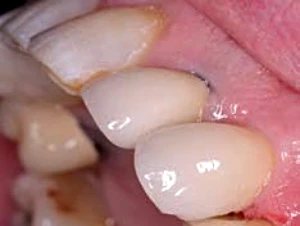 Figura 2-6b. Recesion gingival provocada por falta de conversion del biotipo delgado.
Figura 2-6b. Recesion gingival provocada por falta de conversion del biotipo delgado.
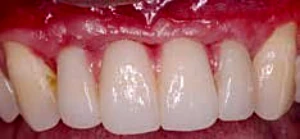 Figura 2-6c. Compromiso estetico con utilizo de encia rosa por falta de volumen gingival y falta de provisionalizacion previa.
Figura 2-6c. Compromiso estetico con utilizo de encia rosa por falta de volumen gingival y falta de provisionalizacion previa.
FLUJO DIGITAL: REALIZACIÓN DE PRÓTESIS PROVISIONALES SOBRE IMPLANTES.
En el momento de elegir el protocolo adecuado para la realización de un provisional sobre implantes hay que tener en cuenta todos los factores anteriormente descritos e intentar revelar la cantidad máxima de información para evitar los errores y obtener el éxito con cada proyecto.
Los procedimientos actuales para la fabricación de un provisional con flujo digital presentan 4 pasos38 “E-D-F-A”:
Escaneado digital intraoral utilizando un scanbody o con toma de impresión convencional del implante y su posterior digitalización a través del escaneado del modelo maestro.
Diseño del provisional digital (Fase CAD): Podemos diseñar un pilar individual o utilizar un pilar preformado (ej. bloques de PMMA) en función de la posición 3D del implante. Se realiza a partir de archivos de la biblioteca (pilar del implante) y se diseña la restauración temporal con el material elegido; el archivo del pilar individual creado (dibujo CAD original) se guarda (como archivos STL) en una carpeta específica, etiquetada como “diseño de pilar”, listo para ser recuperado en las siguientes fases.
Fresado del pilar o utilización de pilar preformado y fresado de la corona temporal (Fase CAM); Si se opta por una prótesis cementada se fabricará y posteriormente se realizará su cementación sobre el pilar que hemos diseñado.
Aplicación clínica: Colocación del pilar en boca. (Fig. 3-1).
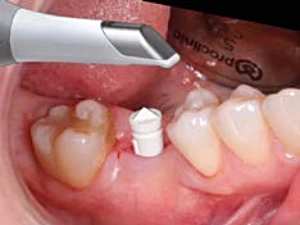 Figura 3-1a. Escaneado intraoral con scanbody.
Figura 3-1a. Escaneado intraoral con scanbody.
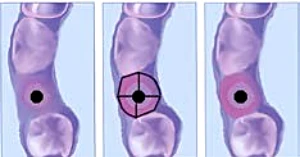 Figura 3-1b. Superposicion del escaneado del implante con un diseño virtual de un perfil de emergencia ideal (Kokat y Akca et al. 2013)..
Figura 3-1b. Superposicion del escaneado del implante con un diseño virtual de un perfil de emergencia ideal (Kokat y Akca et al. 2013)..
 Figura 3-1c. Dibujo en software CAD de la corona provisional con el pilar elegido y el perfil de ermegencia adecuado; Fresado CAM.
Figura 3-1c. Dibujo en software CAD de la corona provisional con el pilar elegido y el perfil de ermegencia adecuado; Fresado CAM.
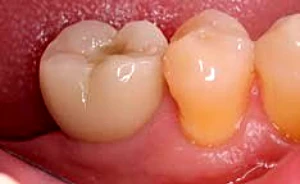 Figura 3-1d. Corona provisional atornillada colocada en boca.
Figura 3-1d. Corona provisional atornillada colocada en boca.
El proceso empieza con una escaneado intraoral de la arcada de trabajo y del antagonista, registro de la oclusión y sucesivamente colocación de uno u varios scanbody (que puede ser customizados en boca con retoques con fresas para poder ajustar el perfil de emergencia) y su posterior escaneado. También podemos realizar la toma de impresión convencional y el escaneado del modelo maestro. Si utilizamos un escáner intraoral debemos prestar atención a las zonas de puntos de contacto con dientes adyacentes y zonas oclusales para aumentar la precisión del escaneado, ya que en esta zona se producen a menudo superposiciones.39 En este paso se realiza una primera validación de calidad.
El escaneado intraoral tiene que ser realizado con rigor e intentando proceder de una forma lineal (utilizando un protocolo de escaneado con las menores interrupciones posibles) para no crear superposiciones que puedan generar márgenes de error en la creación del archivo STL, listo para ser importado en CAD.
Una vez importado los escaneos al software CAD (Exocad DentalCAD®, Exocad, Darmstadt, Alemania), el scanbody del escaneado del implante se reemplaza por el archivo de biblioteca correspondiente, y se selecciona las diferentes bases de unión (ej. Ti-base). El diseño digital del provisional (CAD) tiene que alcanzar el propósito de estabilizar los tejidos perimplantarios y garantizar una buena estética. Por esta razón el enfoque a destinar es la creación de un correcto perfil de emergencia.40
Dentro del software CAD, se puede, por lo tanto, elegir el pilar que mejor se adapte al contexto y dibujar sobre él la parte superior de un pilar individualizado; De esta manera, se puede preparar un provisional convencional de PMMA o un pilar híbrido individualizado, hecho de un Ti-Base (porción inferior) y circonio/PMMA (porción superior). La porción inferior corresponde, a la base de unión elegida, que será la zona de la unión de la porción conectival del tejido perimplantario, un componente preformado suministrado por el productor del implante, acoplado al implante (para evitar la fractura del zirconio-chipping);41 la porción superior corresponde a la porción individual, que será la zona de adherencia epitelial que se ira conformando siendo esta modelada y luego fresada en zirconio/PMMA en función del perfil de emergencia que queremos conformar. Se pueden realizar varios provisionales que se iran cambiando para modificar de manera gradual el perfil de emergencia (por ejemplo en zona anteriores con alto requerimiento estético donde es necesario un control estricto del nivel del margen).42
Después de un cuidadoso control de la adaptación oclusal y de comprobar la congruencia de los puntos de contacto, se tiene que realizar el pulido y la caracterización para verificar la oclusión. Para verificar la calidad de los puntos de contacto se utiliza hilo dental que deben de pasar con un ligero esfuerzo. Se aconseja por términos biológicos dejar la restauración provisional durante un tiempo, 2 meses, para favorecer la adaptación de los tejidos blandos y el utilizo en ocasión de varios provisionales.43
Kokat y Akca en 2013 para realizar un correcto diseño del margen gingival realizan un protocolo donde utilizan una superposición del escaneado del implante con un diseño virtual de un perfil de emergencia ideal.44
La precisión del perfil de emergencia de los provisionales permite obtener una curación ideal de los tejidos blandos y determina un acondicionamiento gingival que, si se guía adecuadamente, da como resultado un aspecto natural del paso entire la encía y el diente, lo que también permite al paciente realizar las operaciones de higiene bucal de forma sencilla y efectiva.45
Se fabrica el provisional según el material elegido: VITA, ENAMIC, PMMA, PROCERA, otros. Es de suma importancia realizar un diseño del perfil de emergencia convexo y sin escalones o con un extra pulido, para poder permitir la migración y consecuente creación de unos tejidos perimplantarios estables.46
Si se opta por un provisional cementado, la cementación entre el pilar y la corona provisional se puede llevar a cabo con cementos duales opacos (Ivoclar Vivadent Multilink Hyutter Pilar o similares), y la superficie del pilar protésico debe de evitar tratarse previamente con chorro de arena con dióxido de aluminio porque disminuye su retención.47 Aún más información sobre protesis sobre implantes usted puede encontrar en nuestro sitio web.
CONCLUSIÓN
La utilización de un provisional en implantologia es un herramienta útil y muchas veces imprescindibles para potenciar la función y la estética dental de los tejidos blandos.
Se han producido grandes avances tecnológicos que se están aplicando en la odontología moderna para facilitar o ampliar el abanico de opciones con las que cuenta el profesional para su trabajo clínico.
Actualmente es factible crear un “paciente virtual” en 3D con el utilizo combinado del CBCT, escáner facial y escáner intraoral para un mejor diagnostico, planificación y tratamiento; Además de mejorar la comunicación con el laboratorio para que sea más efectiva.48
BIBLIOGRAFIA
Buser, D, Janner, S, Wittneben, J, Bragger, U, Ramseier C, Salvi G. 10- year survival and success rates of 511 titanium implants with a sandblasted and acid- etched surface: a retrospective study in 303 partially edentulous patients. Clin Implant Dent Relat Res. 2012: 14, 839-51.
Gotfredsen, K. 2012. A 10-year prospective study of single tooth implants placed in the anterior maxilla. Clin Implant Dent Relat. 2012; 14: 80-7.
Ostman, P, Hellman, M, Sennerby, L. Ten years later. Results from a prospective single-centre clinical study on 121 oxidized (TiUnite) Branemark implants in 46 patients. Clin Implant Dent Relat Res. 2012; 14: 852-60.
Laurell L, Lundgren, D. Marginal bone level changes at dental implants after 5 years in function: a meta-analysis. Clin Implant Dent Relat Res. 2011; 13:19-28.
Schwarz, F, Sahm N, Becker J. Impact of the outcome of guided bone regeneration in dehiscence-type defects on the long-term stability of peri-implant health: clinical observations at 4 years. Clin Oral Implants Res. 2012; 23: 191-6.
Merheb, J., Quirynen, M., Teughels, W. Critical buccal bone dimensions along implants. Periodontol. 2014; 66: 97-105.
Spray, J. R., Black, C. G., Morris, H. F., Ochi, S. The influence of bone thickness on facial marginal bone response: stage 1 placement through stage 2 uncovering. Ann Periodontol. 2000; 5: 119-28.
Tordiglione L, De Franco M B. The prosthetic Workflow in the Digital Era. Int J Dent. 2016; 2: 118.
Renne W, Ludlow M, Fryml J, et al. Evaluation of the accuracy of 7 digital scanners: An in vitro analysis based on 3-dimensional comparisons. J Prosthet Dent. 2017;118(1):3642.
Goracci C, Franchi L., Vichi A. FM. Accuracy, reliability, and efficiency of intraoral scanners for full-arch impressions: A systematic review of the clinical evidence. Eur J Orthod 2016;38422–428. 2016;(38):422–8.
Mangano F., Gandolfi A., Luongo G. LS. Intraoral scanners in dentistry: A review of the current literature. BMC Oral Heal. 2017;17:149.
Inãki Gamborena, Jaebum Lee, Tiago Fiorini, Brent A. Wenzel, Peter Schüpbach, Ulf M. E. Wikesjö CS, Effect of Platform Shift/Switch and Concave Abutments on Crestal Bone Levels and Mucosal Profile following Flap and Flapless Implant. Clin Implant Dent Relat Res. 2015;Oct 17(5):908–16.
Salama H, Salama M, Garber D AP. The interproximal height of bone: a guidepost to predictable aesthetic strategies and soft tissue contours in anterior tooth replacement. Pract Periodontics Aesthetic Dent. 1998;10:1131–41.
Kan JY, Morimoto T, Rungcharassaeng K, Roe P SD. Gingival biotype assessment in the esthetic zone: visual versus direct measurement. Int J periodontics Restor Dent. 2010;(30):237–43.
Saadoun AP, LeGall M TB. Selection and ideal tridimensional implant position for soft tissue aesthetics. Pract Periodontics Aesthetic Dent. 1999;11:1063–72.
Grunder U, Gracis S CM. Influence of 3-D bone-to-implant relationship on esthetics. International. J Periodontics Restor Dent. 2005;25:113–9.
Linkevicius, T., Puisys, A., Steigmann, M., Vindasiute, E. and Linkeviciene L. Influence of Vertical Soft Tissue Thickness on Crestal Bone Changes Around Implants with Platform Switching: A Comparative Clinical Study. Clin Implant Dent Relat Res. 2015;17:1228–36.
Su H, Gonzalez-Martin O, Weisgold A, Lee E. Considerations of implant abutment and crown contour: critical contour and subcritical contour. Int J Periodontics Restorative Dent. 2010;30(4):335343.
Thoma DS, Mühlemann S, Jung RE. Critical soft-tissue dimensions with dental implants and treatment concepts. Periodontol 2000. 2014;66(1):106118.
Wennström JL, Derks J. Is there a need for keratinized mucosa around implants to maintain health and tissue stability?. Clin Oral Implants Res. 2012;23 Suppl 6:136146. doi:10.1111/j.1600-0501.2012.02540.x
Redemagni, Marco & Cremonesi, Sergio & Garlini, Giuliano & Maiorana C. Soft tissue stability with immediate implants and concave abutments. Eur J Esthet Dent Off J Eur Acad Esthet Dent. 2009;4:328–37.
Sculean A, Gruber R, Bosshardt DD. Soft tissue wound healing around teeth and dental implants. J Clin Periodontol. 2014;41 Suppl 15:S6S22. doi:10.1111/jcpe.12206
Souza CA, Pinho RCM, de Siqueira RAC, et al. Factors Influencing the Presence of Papilla between Adjacent Implants and between a Tooth and an Implant. Acta Stomatol Croat. 2019;53(4):337346. doi:10.15644/asc53/4/4
Tarnow DP CS. Human histologic verification of osseointegration of an immediate implant placed into a fresh extraction socket with excessive gap distance without primary flap closure, graft, or membrane: a case report. Int J Periodontics Restor Dent. 2011;31:515–21.
Monje A, Chan HL, Galindo-Moreno P, et al. Alveolar Bone Architecture: A Systematic Review and Meta-Analysis. J Periodontol. 2015;86(11):12311248. doi:10.1902/jop.2015.150263
Testori T, Weinstein T, Scutellà F, Wang HL, Zucchelli G. Implant placement in the esthetic area: criteria for positioning single and multiple implants. Periodontol 2000. 2018;77(1):176196. doi:10.1111/prd.12211
Elian N, Cho SC, Froum S, Smith RB, Tarnow DP. A simplified socket classification and repair technique. Pract Proced Aesthet Dent. 2007;19(2):99106.
Kan JY, Rungcharassaeng K, Lozada JL ZG. Facial Gingival Tissue Stability Following Immediate Placement and Provisionalization of Maxillary Anterior Single Implants: A 2- to 8-Year Follow-up. Int J Oral Maxillofac Implant. 2011;(26):179–87.
López-López PJ, Mareque-Bueno J, Boquete-Castro A, Aguilar-Salvatierra Raya A, Martínez-González JM, Calvo-Guirado JL. The effects of healing abutments of different size and anatomic shape placed immediately in extraction sockets on peri-implant hard and soft tissues. A pilot study in foxhound dogs. Clin Oral Implants Res. 2016;27(1):9096.
Souza AB, Alshihri A, Kämmerer PW, Araújo MG, Gallucci GO. Histological and micro-CT analysis of peri-implant soft and hard tissue healing on implants with different healing abutments configurations. Clin Oral Implants Res. 2018;29(10):10071015.
Cabello G, Rioboo M, Fábrega JG. Immediate placement and restoration of implants in the aesthetic zone with a trimodal approach: soft tissue alterations and its relation to gingival biotype. Clin Oral Implants Res. 2013;24(10):10941100. doi:10.1111/j.1600-0501.2012.02516.x
Thoma DS, Naenni N, Figuero E, et al. Effects of soft tissue augmentation procedures on peri-implant health or disease: A systematic review and meta-analysis. Clin Oral Implants Res. 2018;29 Su-ppl 15:3249. doi:10.1111/clr.13114
Giannobile WV, Jung RE, Schwarz F; Groups of the 2nd Osteology Foundation Consensus Meeting. Evidence-based knowledge on the aesthetics and maintenance of peri-implant soft tissues: Osteology Foundation Consensus Report Part 1-Effects of soft tissue augmentation procedures on the maintenance of peri-implant soft tissue health. Clin Oral Implants Res. 2018;29 Suppl 15:710. doi:10.1111/clr.13110
Ivanovski S, Lee R. Comparison of peri-implant and periodontal marginal soft tissues in health and disease. Periodontol 2000. 2018;76(1):116130. doi:10.1111/prd.12150
Giannobile WV, Jung RE, Schwarz F; Groups of the 2nd Osteology Foundation Consensus Meeting. Evidence-based knowledge on the aesthetics and maintenance of peri-implant soft tissues: Osteology Foundation Consensus Report Part 1-Effects of soft tissue augmentation procedures on the maintenance of peri-implant soft tissue health. Clin Oral Implants Res. 2018;29 Suppl 15:710. doi:10.1111/clr.13110
Linkevicius T, Vindasiute E, Puisys A, Peciuliene V. The influence of margin location on the amount of undetected cement excess after delivery of cement-retained implant restorations. Clin Oral Implants Res. 2011;22(12):13791384. doi:10.1111/j.1600-0501.2010.02119.x
Fretwurst T, Nelson K, Tarnow DP, Wang HL, Giannobile WV. Is Metal Particle Release Associated with Peri-implant Bone Destruction? An Emerging Concept. J Dent Res. 2018;97(3):259265. doi:10.1177/0022034517740560
ManganoF, Margiani B AO. A Novel Full-Digital Protocol (SCAN-PLAN-MAKE-DONE®) for the Design and Fabrication of Implant-Supported Monolithic Translucent Zirconia Crowns Cemented on Customized Hybrid Abutments: A Retrospective Clinical Study on 25 Patients. Int J Env Res Public Heal. 2019;16(3):317.
Ferrari M, Keeling A, Mandelli F, Lo Giudice, Garcia Godoy F JT. The ability of marginal detection using different intraoral scanning systems: A pilot randomized controlled trial. Am J dent. 2018;Oct 31(5):272–6.
Papadiochou S, Pissiotis AL. Marginal adaptation and CAD-CAM technology: A systematic review of restorative material and fabrication techniques. J Prosthet Dent. 2018;119(4):545551.
Pjetursson BE, Valente NA, Strasding M, Zwahlen M, Liu S, Sailer I. A systematic review of the survival and complication rates of zirconia-ceramic and metal-ceramic single crowns. Clin Oral Implants Res. 2018;29 Suppl 16:199214. doi:10.1111/clr.13306
Flügge T, van der Meer WJ, Gonzalez BG, Vach K, Wismeijer D, Wang P. The accuracy of different dental impression techniques for implant-supported dental prostheses: A systematic review and meta-analysis. Clin Oral Implants Res. 2018;29 Suppl 16:374392. doi:10.1111/clr.13273
Ghodsi S, Zeighami S, Meisami Azad M. Comparing Retention and Internal Adaptation of Different Implant-Supported, Metal-Free Frameworks. Int J Prosthodont. 2018;31(5):475477. doi:10.11607/ijp.5800
Kökat AM, Akça K. Fabrication of a screw-retained fixed provisional prosthesis supported by dental implants. J Prosthet Dent. 2004;91(3):293297.
Howe MS. Implant maintenance treatment and peri-implant health. Evid Based Dent. 2017;18(1):810. doi:10.1038/sj.ebd.6401216
Konstantinidis I., Trikka D., Gasparatos S. MME. Clinical Outcomes of Monolithic Zirconia Crowns with CAD/CAM Technology. A 1-Year Follow-Up Prospective Clinical Study of 65 Patients. Int J Environ Res Public Heal. 2018;15:2523.
Linkevicius T, Caplikas A, Dumbryte I, Linkeviciene L, Svediene O. Retention of zirconia copings over smooth and airborne-particle-abraded titanium bases with different resin cements. J Prosthet Dent. 2019;121(6):949954.
Naudi KB, Benramadan R, Brocklebank L, Ju X, Khambay B, Ayoub A. The virtual human face: superimposing the simultaneously captured 3D photorealistic skin surface of the face on the untextured skin image of the CBCT scan. Int J Oral Maxillofac Surg. 2013;42(3):393400